MRI所見
骨髄内から骨外へ膨隆する、造影増強される軟部構造が混在した像を認め、下顎骨皮質骨が欠損している(図❸)。
CT所見
左下顎骨外側皮質骨の吸収を認め、骨髄内に軟組織の増生を認める(図❹)。
病理組織像
核が腫大し、明るい細胞質をもつ大型の atypical lymphoid cell がび漫性に増生していた(図❺)。
経過
本症例は5の根尖部に根尖病巣を認め、根尖性歯周炎からの下顎骨骨膜炎の診断で抗菌薬の投与と感染根管治療により下唇の麻痺は消失したため、歯性炎症であると考えた。しかし、その後左下小臼歯部歯槽歯肉の腫脹の増悪と疼痛を認めたため、初診後3ヵ月時にCT、MRIを撮影したところ、顎骨内に軟組織の増生を認めた。腫瘍性病変を疑い生検の結果、下顎骨悪性リンパ腫(stage ⅠA)の診断となった。PET-CTでは左下顎骨にSUVmax40.7と非常に高値であったが、他部位には病変は認めなかった。治療を腫瘍内科に依頼し、化学療法(R-THP-COP療法3コース)と放射線治療(40グレイ)が行われ、腫瘍は消失した。
悪性リンパ腫の診断
頭頸部は悪性リンパ腫の好発部位といわれている。そのほとんどがリンパ節以外の部位に発生する節外リンパ腫であり、発生部位は口蓋、歯肉、?部が多く、顎骨内に発生する頻度は極めて稀である。口腔領域に発生する悪性リンパ腫は、臨床的にも画像的にも非特異的で多様であり、診断に苦慮する場合も少なくない。パノラマX線写真では内外側の皮質骨が残存している場合には骨髄内の病変が描出されにくく、CTやMRIなどの画像診断が必要となる。一般歯科臨床においてX線上根尖病巣などを認め、また三叉神経麻痺が出現することから骨髄炎のような歯性感染症を疑い、消炎治療が先行してしまい、診断が遅れてしまう場合も多い。診断が遅れる理由として自覚症状の出現に対する消炎療法に反応して症状が軽減してしまうことと、下顎骨内の悪性リンパ腫の発生頻度が極めて低く、鑑別診断として考慮されていないことが原因と考えられる。
以上の理由から、下顎骨内の病変があり下歯槽神経麻痺が出現している場合には、積極的にCTなどの画像診断を行うべきである。
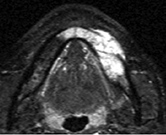
図❸ MRI T2 強調画像
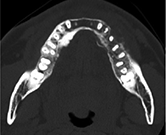
図❹ 当科初診3ヵ月後のCT像
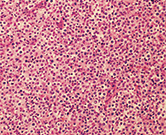
図❺ 病理組織像(HE 染色)
![歯科医療従事者のための専門メディア : Dental Diamond[デンタルダイヤモンド]](https://dental-diamond.jp/pages/wp-content/uploads/2022/05/cropped-名称未設定d.png)



















3.下顎骨悪性リンパ腫